患者申出療養制度とは
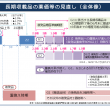
わが国では、国民皆保険制度のもと、保険診療と保険外診療の併用(混合診療)は認められていません。しかし、将来的に保険収載を目指す先進的な医療などについては保険外併用療養費制度によって保険診療との併用が認められています。具体的には、厚生労働大臣が定める先進医療などが含まれる「評価療養」、大病院の初診などが含まれる「選定療養」にあてはまるものについては保険診療と保険外診療との併用が認められています。通常の治療と共通する診察・検査・投薬・入院料等の費用は一般の保険診療と同様に扱われ、その部分については一部負担金を支払うことになります。保険外診療の部分にあたる残りの費用は患者が負担することになります(図1)。

そして、この保険外併用療養費制度の中で、2016年4月より新たに患者申出療養制度が施行されました。患者申出療養制度とは、困難な病気と闘う患者が未承認薬等を迅速に保険外併用療法として使用できるように創設された、患者からの申出を起点とする新たな仕組みです。また、将来的に保険適用につなげるためのデータ、科学的根拠を集積することを目的としています。
今回は、この新しい制度について、またかかりつけ医が果たす役割について詳しく解説していきます。
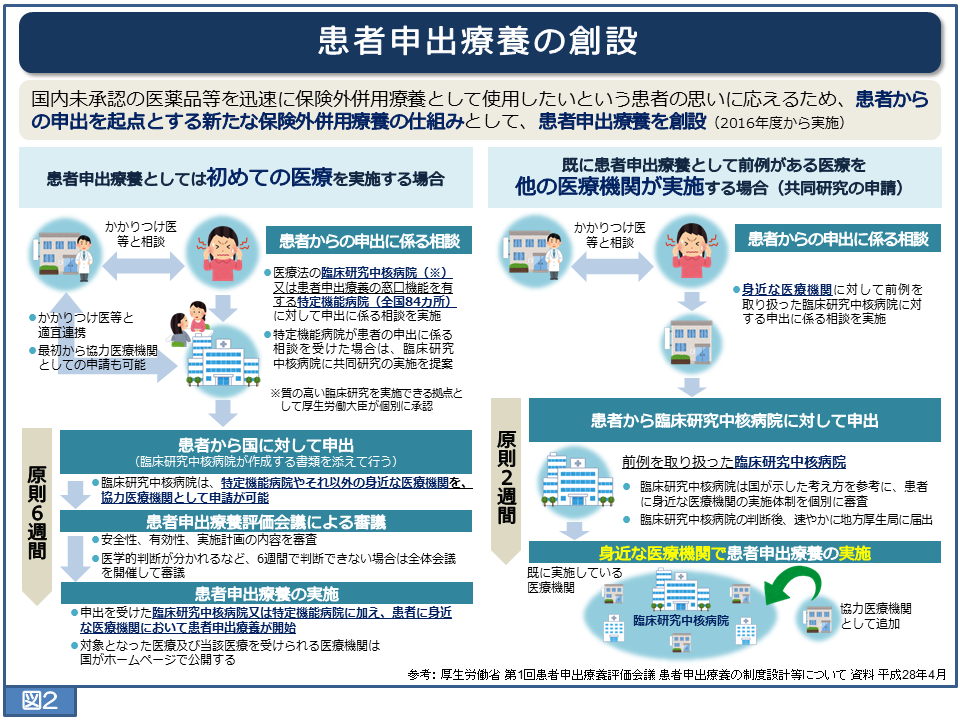
患者申出療養の実施までの手順
患者申出療養制度では、患者申出療養として初めてその医療を実施する場合と、既に患者申出療養としての前例がある医療を他の医療機関が実施する場合の2通りが考えられます。その手順は図2の通りです。
かかりつけ医等との相談の上、臨床研究中核病院または特定機能病院(2016年8月現在全国86か所)に対して申出に係る相談を実施します。
2)患者から国に対して申出
申出を希望する患者は、患者と臨床研究中核病院の面談記録、申出を行う医療の安全性・有効性等を理解・納得したことがわかる書類等、患者の申出を担保する書類を添えて国に患者申出療養の実施を申請します。
3)患者申出療養評価会議による審議
実施計画書の内容、安全性・有効性、科学的根拠の妥当性、保険収載を目指した試験計画等を患者申出療養評価会議で審議し、初めての医療を実施する場合は申請を受理してから原則6週間以内に適用の有無を判断し告示されます。
なお、既に患者申出療養として前例がある医療を他の医療機関が実施する場合は、臨床研究中核病院において原則2週間で審査が行われ、その結果を地方厚生局に届けることとされています。
4)患者申出療養の実施
実施状況・有害事象などを医療機関が国に報告します。
患者申出療養制度の具体的な内容
● 患者の自己負担について
患者申出療養制度は保険外併用療養費制度のひとつですので、保険外診療にあたるもの(未承認薬等)の費用など、保険適用されていない部分については患者の自己負担となります。
● 対象となる医療について
対象となるのは、将来的に保険適用を目指すための計画が立てられている医療であり、計画を立てるために必要なデータ・科学的根拠のあるものであることが前提です。ですから、現時点である程度の科学的根拠がない医療や、それに基づいた具体的な計画を臨床研究中核病院において作成するのが困難な場合は対象とはなりません。
● 実施の決定について
患者から申出のあった医療技術について、1.患者のその時点の病状に対してきちんと効く可能性が高いか(有効性)、また、2.大きな副作用の心配などがないか(安全性)などについて、3.科学的根拠に基づいているか、4.保険収載を目指した試験計画になっているかを患者申出療養評価会議で確認し、実施できるか決定されます。
● 申出から治療開始の時期について
患者申出療養としては初めてとなる医療を申請する際にかかる期間である6週間とは、あくまでも国に必要書類を提出してから実施が認められるまでの目安の期間です。書類提出前に、本当にその治療が自身の病気、病状にとってよい治療法か調べる期間、その治療法をどのように使うかの計画などを定める期間などが必要となりますので注意が必要です。
● 家族等が代わりに申出を行うことについて
患者申出療養は、治療を受けようとする患者本人が行うこととされていますが、患者本人が未成年者又は成年被後見人である場合は、法定代理人が患者に代わって書類の提出等を行うことができます。
患者申出療養制度のメリット・デメリット
患者申出療養制度と同じく保険外併用療養費制度の対象となる先進医療制度(図1参照)との大きな違いは、誰・どこが申請するかです。先進医療は医療機関が起点となりますが、患者申出療養は患者が起点となりますので、患者にとっては自分の意思で、身近な医療機関で実施できること、また申請から承認までの期間が先進医療より短くなることが考えられます。そして、将来保険適用を目指す治療であることから、医療技術の向上につながり、保険適用となれば最終的に患者の治療選択肢が広がることにもなります。
一方で、患者申出療養は患者の申出による制度ですので、インターネットなどからの情報で安易に申出が行われる可能性があります。また保険外診療に伴う費用は自己負担なので、治療費を捻出する余裕のある患者しか治療を受けることができないという不公平を招く恐れがあります。そして、患者申出療養は先進医療よりも参加しやすいため、その拡大により公的医療費の増加が懸念されます。
患者申出療養におけるかかりつけ医の役割
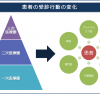
この患者申出療養が普及すれば、患者はかかりつけ医などに新しい治療法を試してみたいと相談されるケースが増えてくると考えられます。その際かかりつけ医などは、患者が入手した知識や情報などを詳しく聞き、患者が納得できるような説明をすることが求められます。
また患者申出療養の対象となった場合、保険診療の対象外となる部分の医療費などは全額自己負担となりますので、かかりつけ医はどの程度費用が増えるのか患者に対し適切な情報提供を行うことも求められます。
患者申出療養は、がん、肝臓病や神経疾患など、治療法が見つかっていない疾患への医療ニーズの高まりにより、患者からの要望が増加すると考えられます。このような疾患を専門にしている診療所にとっては、患者申出療養実施医療機関と協働して専門性をさらに発揮できるチャンスとなります。したがって、このような医療機関には患者申出療養制度について十分に理解していただくことが大切です。
(編集:サンテ医業コンサル 田中豊章)